zurück/back
Parodontitis und Bruxismus
Wenn man bei Pubmed die Begriffe "periodontitis"
and "bruxism" eingibt, erhält man 20 Treffer. Klickt
man bei Ramfjord („Significance of occlusion in the etiology and treatment of
early, moderate, and advanced periodontitis”, J Periodontol. 1981
Sep;52(9):511-7. Review) auf „Related Artikels“, sind es bereits 820.
Wissenschaftliche Belege für den Zusammenhang zwischen der Ausübung schlechter
Gewohnheiten und der Entstehung bzw. der Persistenz einer Parodontitis liegen
also in Hülle und Fülle vor.
Es liegt in der Natur des Menschen, die Ätiologie und Pathogenese großer
Krankheitsbilder auf einfache lineare Ursachen-Wirkungsbeziehungen zu
reduzieren. Denn je mehr variable Parameter in die Überlegungen einbezogen
werden müssen, desto komplexer und unübersichtlicher erleben Behandler und
Patient ihre Situation. Und um so schwieriger fällt ihnen die Antwort auf die
Frage der sich aus den Befunden und Überlegungen abzuleitenden
indikationsgerechten, d.h. im individuellen Einzelfall „richtigen“
Therapieentscheidung (D. Dörner, „Die Logik des Misslingens“). Konrad
Thielmann formuliert 1938 in seiner „Biomechanik der Paradentose“ ein
mechanisch-funktionelles Ursachen-Wirkungs-Modell,
das sich - obwohl in vielen Teilaspekten in
den Folgejahren wissenschaftlich sehr gut belegt - aufgrund seiner
Eindimensionalität auf Dauer als nicht tragfähig genug erweist,
das große, multifaktoriell bedingte Krankheitsbild „Parodontopathie“
umfassend zu beschreiben. Warum die
zahnärztliche Wissenschaft
das im Sinne eines bedeutungsvollen Kofaktors belegte „alte“ Wissen
verdrängt und es - anstatt zu integrieren- heute vollständig durch ein
neues, wiederum eindimensionales „Modell der mikrobiologischen Exposition“
ersetzt, ist nicht nachvollziehbar. Kein großes Krankheitsbild ist eindimensional erklärbar. Und die
Parodontopathie ist nicht nur eines von ihnen, sondern darüber hinaus das
weltweit verbreitetste.
|
|
|
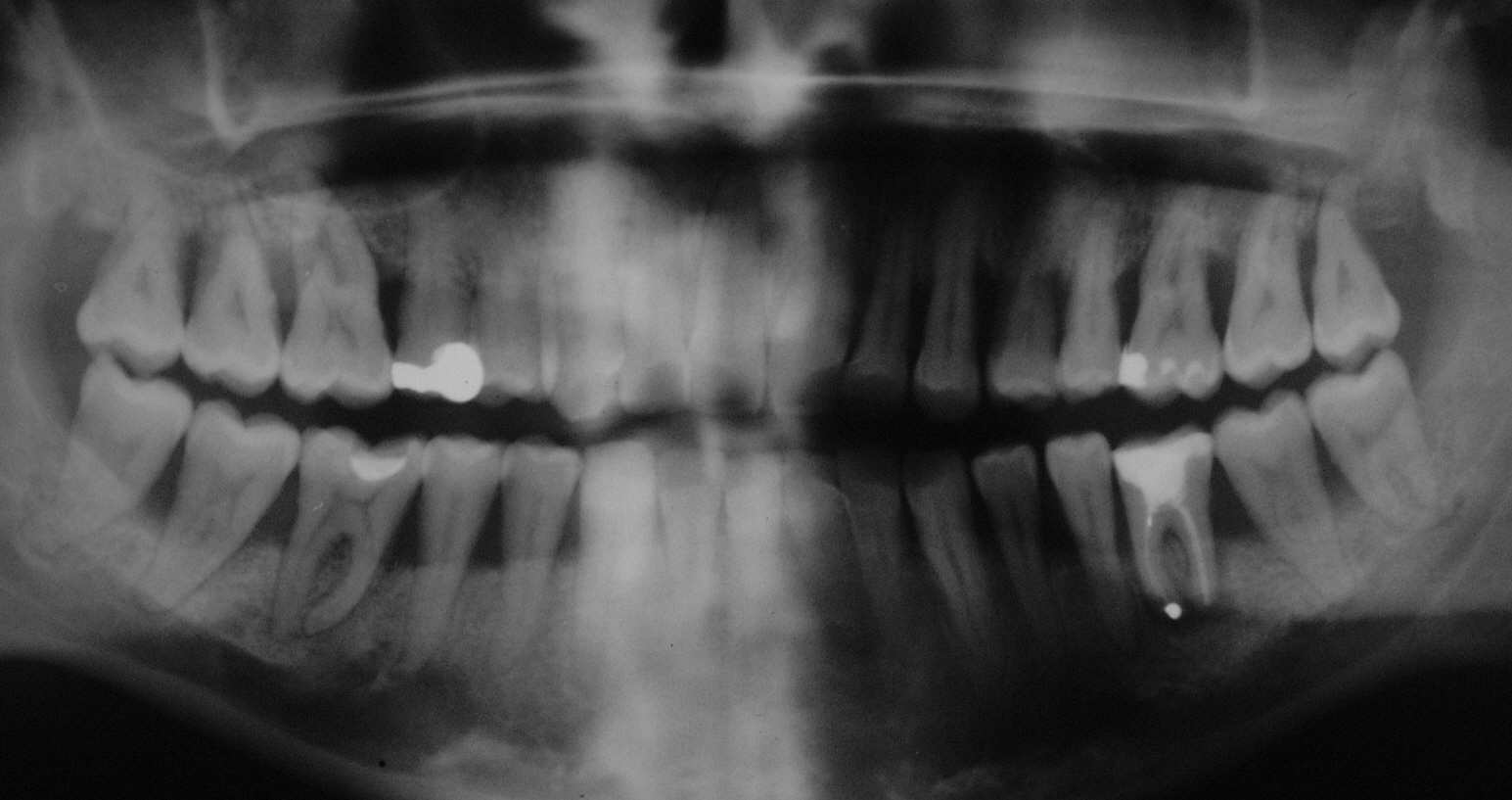
OPT einer 30jährigen Neupatientin,
die uns im März 2002 unter der Verdachtsdiagnose "Aggressive
Parodontitis bei Verdacht auf Therapieresistenz" zugewiesen
wurde. Auf den ersten Blick auffällig ist die geringe Zahl der
Füllungen, die für gute Zahnsubstanz spricht, und der ausgeprägte
Knochenabbau, der auf ein schwaches Parodont hinweist. Auffällig sind
auch die ubiquitär verbreiterten Parodontalspalten, die sehr deutlich auf
"ständige Bewegung" durch "massive Überlastung" im
Sinne von Ausübung schlechter Gewohnheiten hindeuten (Klick!). |
Innerhalb der allgemeinmedizinischen Fachgesellschaften
besteht Konsens darüber, dass um 40% der Patienten, die eine
allgemeinmedizinische Praxis aufsuchen, unter psychosomatischen Beschwerden
leiden (nach Nefiodov, „Der sechste Kondratieff“, 1997). Die Vorstellung,
dass es diese Patienten in der zahnärztlichen
Praxis in einer festzustellenden hohen Frequenz nicht gibt, ist abwegig. Alles hängt
mit Allem zusammen. Und das stomatognathe ist wie jedes andere körpereigene
System untrennbar mit der Einheit von Körper und Geist verbunden. Diejenigen
unserer Patienten, die schlechte Gewohnheiten ausüben und dabei ihre Zähne
und/oder ihren Zahnhalteapparat und/oder Ihr Kiefergelenk zum Teil massiv beschädigen,
sind vielmehr die Psychosomatiker der Zahnheilkunde.
Zähne berühren sich unter
physiologischen Bedingungen nur beim Schlucken und ohne Druck über einen
Gesamtzeitraum von maximal 4 Minuten pro Tag. Die physiologische Kaubelastung
beträgt um 20kp/cm. Bei extremen Pressern werden bis zu 400kp/cm gemessen, die
insbesondere in den REM-Phasen über Zeiträume von bis zu 40 Minuten aufrecht
gehalten werden (Schulte, „Die exzentrische Okklusion, 1983). Für die
Aufnahme und Kompensation solcher Kräfte ist der Zahnhalteapparat nicht
geeignet. Der Mensch stammt entwicklungsgeschichtlich vom Affen ab, ist
Allesfresser und der Masseter nicht umsonst sein proportional stärkster Muskel.
Exemplarisch wird der Zusammenhang zwischen Entzündung und
überkritischer Belastung an karies-, parodontitis- und füllungsfreien Zähnen
deutlich, die allein aufgrund fortgesetzter, massiver physikalisch-okklusaler
Traumatisierung zunächst noch reversibel pulpitisch reagieren, ohne sofortige
Intervention bei anhaltendem Trauma absterben und nach Superinfektion grangränös
exazerbieren. Einen solchen Zusammenhang für die Parodontitis zu negieren ist
kurzsichtig. Jedes menschliche Organ, das über seine biologisch bestimmte
Adaptationsfähigkeit hinaus be- und damit überlastet wird, erkrankt.
Unterschiedlich ist lediglich die individuelle Fähigkeit zur Kompensation, also
die Qualität des Organs an sich. Dies gilt für Lebern, Nieren, Hirne, Gelenke,
Ohren, Augen, Muskeln usw. genau so selbstverständlich wie für Zähne,
Zahnhalteapparat und Kiefergelenk.
Erreger müssen in den Menschen eindringen, um eine Infektion zu verursachen.
Dafür brauchen sie eine Eintrittspforte (DER SPIEGEL, „Weltformel des
Stoffwechsels“, 46, 2004, 182-187). Der Artikel ist vielmehr ausgesprochen lesenswert,
weil er das aktuelle Wissen zum Entzündungsstoffwechsel in verständlicher
Sprache zusammenfasst (www.spiegel.de/spiegel/0,1518,326752,00.html).
Vertikale Knocheneinbrüche und verbreiterte Parodontalspalten als typische Manifestation einer primär nur
physikalisch bedingten überkritischen Belastung des Zahnhalteapparats, stellen
einen idealen locus minoris resistentiae für Bakterien in ihrem Bemühen dar,
die schützende Körperhülle zu überwinden, und gleichzeitig den idealen Ort für
ihre ungestörte Vermehrung. Ob es dann zur Ausbildung einer manifesten
Parodontitis kommt, ist dann nur eine Frage der individuellen Qualität der
Immunantwort. Eine unzureichende Immunantwort auf den erfolgreichen Angriff
durch parodontitisrelevante Erreger bei Fortdauer der überkritischen Belastung
durch Malokklusion und/oder Bruxismus bedeutet den Supergau für den
Zahnhalteapparat. Das Teufelsrad von Entzündung, Überlastung, Schädigung,
zunehmendem Verlust des Zahnhalteapparats und Zahnlockerung beginnt sich zu
drehen und rotiert ohne energische therapeutische Intervention im Sinne einer
sich kontinuierlich verschlechternden Statik exponentiell, je weniger Zahn im
(noch) intaktem Zahnhalteapparat und je mehr Zahn im Mund steht (Hebelgesetze).
Im Endstadium stellt dann die normale Nahrungsaufnahme eine bereits überkritische
Belastung dar.
Ein einfaches Beispiel für dieses
Ursachen-Wirkungs-Prinzip ist ein unter funktioneller Überlastung in die Lücke
des fehlenden Fünfers kippender Sechser. Bei überkritischer
Druck- und Auslenkungsbelastung der mesialen alveolären Knochenwand
kommt es in einem ersten Schritt zu einer Erweiterung des mesialen
Parodontalspaltes. Unter unveränderter oder durch den Verlust an
Zahnhalteapparat zunehmender Beweglichkeit und Auslenkung unter anhaltender Überlastung
dekompensiert dieser ohne Intervention zu einem trichterförmigen, vertikalen
Einbruch. Durch Kippung gerät der mesiale Anteils des Sechsers in Nonokklusion,
sein distaler Anteil steigt hoch, gerät in zentrische Malokklusion mit seinen
Antagonisten und wird bei in der Folge schlechter Gewohnheiten häufig
pathognomonisch reduzierter Eckzahnführung im Sinne einer funktionellen,
exzentrischen Okklusion
zum Gleithindernis bei den Lateralbewegungen. Wird die Belastung überkritisch,
kommt es zu empfindlichen und/oder ausbrechenden Zahnhälsen und zum vestibulär-lingualen
Knochenabbau und in der Folge zur Furkationsbeteiligung. Die individuelle Ausprägung
der pathologischen Befunde ist wiederum lediglich abhängig vom Ausmaß der Überlastung,
der individuellen Qualität der einzelnen Systemkomponenten und des
individuellen Mastikationsmusters des jeweiligen Patienten.
Wenn wir also die Folgen von überkritischer Belastung des
stomathognathen Systems durch die Ausübung schlechter Gewohnheiten und/oder
primäre, sekundäre oder iatrogen induzierte Malokklusion verstehen und
diskutieren wollen, müssen wir in erster Linie über Psychosomatik,
Stress, Stresskompensation im Sinne von Spannungsabbau über die
Kaumuskulatur und Stressstoffwechsel reden. Dieser ist unter anderem durch einen
Anstieg des Cortisolspiegels gekennzeichnet, mit allem, was das für die entzündliche
Körperreaktion, die Immunantwort und die Gefahr der Superinfektion beinhaltet.
In zweiter Linie müssen wir über Aggression und Aggressionsstoffwechsel
sprechen. Und natürlich auch über Neurose und Depression (Ermann/Neuhauser,
„Der orofaziale Schmerz“, 1990, Sergl/Müller-Fahlbusch, „Jahrbuch der
Psychologie und Psychosomatik in der Zahnheilkunde“, Band 2, 1991 und Band 3
1993).
Oberstes Ziel ärztlicher Bemühungen ist die Unterstützung
der menschlichen Natur in ihrem Bemühen um Selbstheilung. Die wohl älteste
therapeutische Maßnahme der Heilkunst besteht in der Ruhigstellung durch überkritische
Belastung erkrankter Organe und Körpersysteme z.B. durch Schienung. Ein
exemplarisches Beispiel dafür ist der Gips bei Sehnenscheidenentzündung. Der
nicht hoch genug einzuschätzende Vorteil des Zahnarztes gegenüber seinen
Fachkollegen ist der, dass niemand von ihm erwartet, dass er die psychisch oder
psychiatrisch bedingten schlechten Gewohnheiten kausal behandelt und eliminiert.
Das bedeutet jedoch nicht, dass er nicht verpflichtet ist, sie zu erkennen, um
sie zumindest symptomatisch so gut zu behandeln, dass Folgeschäden verhindert
oder zumindest im Sinne einer Defektheilung begrenzt werden. In gravierenden
Einzelfällen müssen wir darüber hinaus vorsichtig und einfühlsam bemüht
sein, diese Patienten zu einer
weiterführenden fachärztlichen Behandlung zu motivieren.
In auf den ersten Blick unübersichtlichen Situationen
hilft nicht selten ein Blick auf den Volksmund, dessen Weisheiten auf
jahrtausendlangem Beobachten all dessen beruht, was die Menschen treiben, und
was sie treibt. Wenn wir also der kontinuierlich ansteigende Zahl unserer Patienten,
die in diesen härter, schneller und kälter werdenden Zeiten „die Zähne
zusammenbeißen“ müssen, um sich „durchbeißen“ zu können, dabei nicht
selten „verbissen“ erscheinen und mitunter sogar „zerknirscht“ wirken, müssen
wir Artikulations- und Gleithindernisse durch Einschleifmaßnahmen beseitigen
und dafür Sorge tragen, dass die Zähne zumindest nachts, wenn die
Selbstheilungskräfte am stärksten wirksam sind und die umfangreichen körpereigenen
Reparaturprogramme laufen, durch eine adjustierte Aufbissschiene
ruhig gestellt
werden. Und wir müssen sie lehren, sich ihrer Gewohnheiten bewusst zu werden
und zu registrieren, ob, wie und in welchen Lebenssituationen sie ihre Zähne
untertags physiologisch ge- bzw. unphysiologisch missbrauchen. Dafür gibt es
zahlreiche Hilfsmittel.
Vor dem Hintergrund und unter Einbeziehung dieser Überlegungen,
logischen Schlussfolgerungen und wissenschaftlichen Belegen und ihren
Implikationen werden Begriffe wie „biologische Breite“ entmystifiziert. Als
vermeintlich eigene Krankheitsbilder eingestufte Bezeichnungen wie
Manager-Parodontitis und iuvenile Parodontits lassen sich problemlos in ein
Gesamtbild Parodontopathie integrieren. Die in der Literatur beschriebene hohe
Frequenz der Diagnose „therapierefraktäre Parodontitis“ wird um den Faktor
10 reduziert, Ätiolgie und Pathogenese der Parodontopathie werden durchschaubar und die Verordnung von
Antibiotika in der erdrückenden Mehrzahl der Fälle überflüssig.
Dass die Patienten anamnestisch außer Zahnfleischbluten
und/oder empfindlichen Zahnhälsen keine subjektiven
Beschwerden äußern, ist auch in einem relativ fortgeschrittenen Stadium der Erkrankung keineswegs
untypisch. Wenn die Patienten selber Lockerungsgrade bemerken und feststellen,
dass sich die Zähne der überkritischen Belastung durch
Ausweichen entziehen, ist in aller Regel schon ein Spätstadium der Erkrankung
erreicht. Es ist ja gerade die Crux der Parodontopathie, dass
subjektive Beschwerden in der Regel erst in einem sehr weit fortgeschrittenen
Stadium mit hohen Zerstörungs- und Lockerungsgraden bei erheblicher Entzündungsreaktion
vom Patienten selbst bemerkt werden. Ansonsten würden wir sie nicht nur
wesentlich früher und bei Nichtabklingen der Beschwerden aufgrund
unzureichender Therapiemaßnahmen häufiger sehen. Sie würden aufgrund ihrer
Symptomatik auch viel energischer auf einer kausalen Behandlung bestehen. Die
Diagnose „Schlechte Gewohnheiten“ stellt sich auch weniger durch die Antwort
auf die Frage. „Knirschen oder pressen Sie?“ als durch diejenige nach
empfindlichen und/oder ausbrechenden Zahnhälsen, Gingivarezessionen,
Zahnkippungen und/oder auswandernden Zähnen mit Engstand- oder Lückenbildung.
Pressen ist im Gegensatz zum Knirschen geräuschlos. Es ist vielmehr die Aufgabe
des Zahnarztes, gezielt nach vorhandenen Befunden zu fragen und zu suchen, die
es erlauben, eine solche Diagnose zu stellen oder auszuschließen.
|

|
|
Nach Extraktion von 18,28 und 36,
Motivation (Interdentalbürstchen nach jedem Essen) und Eingliederung
einer adjustierten Aufbisschiene, konnte die Parodontitis durch
sorgfältige geschlossene Kurrettage OHNE ANTIBIOTIKAGABE vollständig
ausgeheilt werden. Auch beim "Melken" kommt jetzt keinerlei
Sekret mehr aus den ehemals eiterbeladenen Taschen. Die vormals hohen
Lockerungsgrade reduzierten sich von L=II-III auf L=0-I. Die Patientin
gibt an, dass sie jetzt deutlich registriere, dass sie bisher mit
"zusammengebissenen Zähnen" durchs Leben gelaufen sei. Nach
Abschluss der konservativen Par-Behandlung wirdnach einer längeren
Ruhe- und Stabilisierungsphase in einem nächsten Schritt über
endodontische Maßnahmen unter sorgfältiger Desinfektion (kurze
Keimbarriere, stumme Endodontitis,usw) und primäre Verblockungen
(sekundär verlötete Einzelkronen) insbesondere im Seitenzahnbereich zu
reden sein, um die Lockerungsgrade auf L=0 zu reduzieren und die
Situation sehr langfristig zu stabilisieren. |
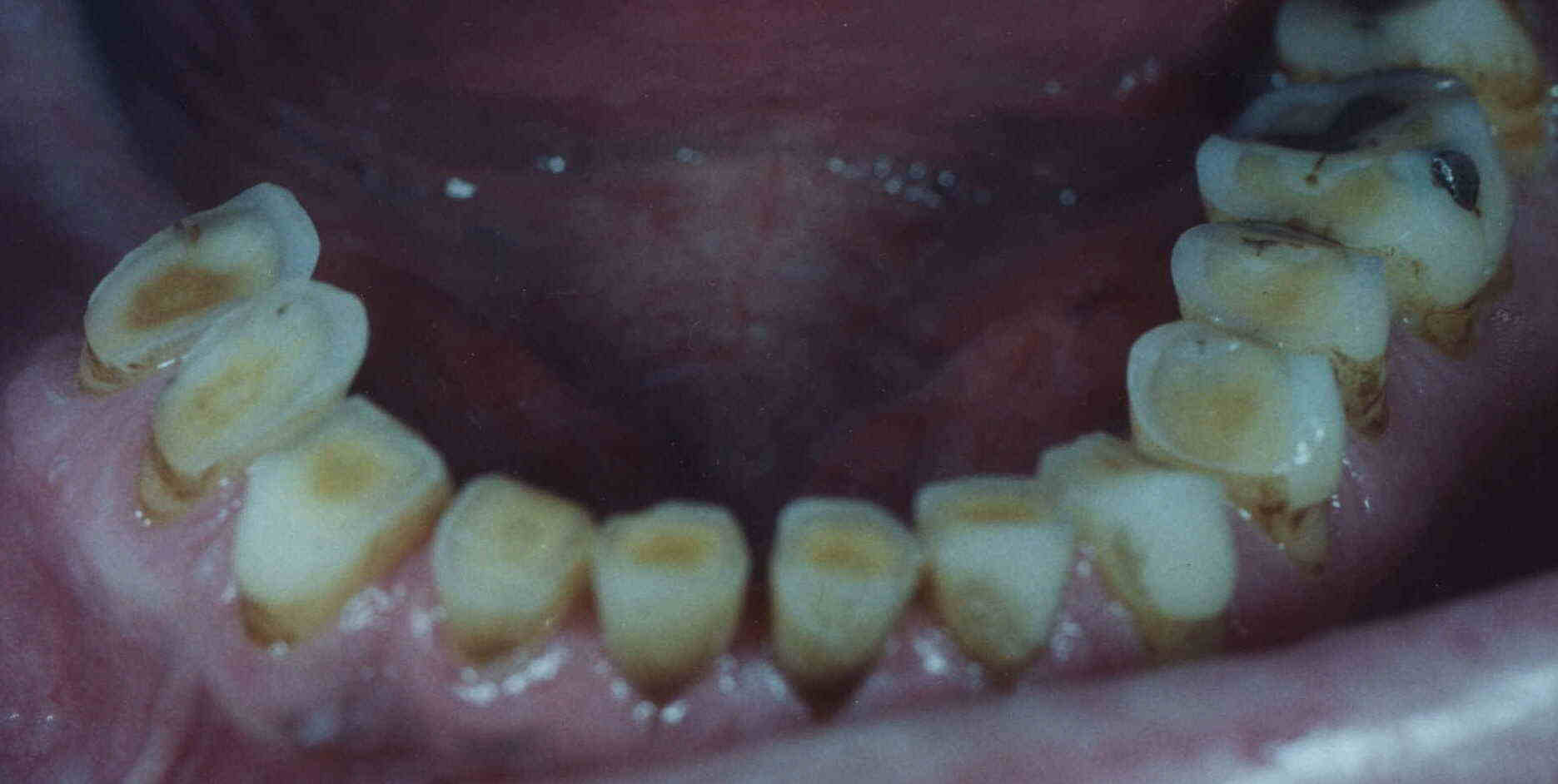
Die wenigen kleinen Füllungen und der geringe Abrasionsgrad bei
hochempfindlichen, aber nur diskret ausbrechenden Zahnhälsen zeugen von ausgezeichneter,
biologisch bestimmter Qualität der Zähne. Solche Zähne abradieren auch bei überkritischer
Belastung nicht oder nur wenig, brechen an den Zahnhälsen weniger aus und
werden weniger schnell hypersensibel. Statt zu abradieren und die unter Pressdruck
bestehenden Gleithindernisse bei Laterotrusion
im Sinne des Versuchs einer Selbstheilung zu beseitigen, leiten sie die Kräfte
vollständig an den Zahnhalteapparat weiter, geraten bei überkritischer
Belastung in Bewegung und weichen aus. Dabei beschädigen sie diesen
kontinuierlich, wenn die ihm eigene Qualität nicht ausreichend ist, um dagegen
zu halten und die Kräfte zu
kompensieren. Im umgekehrten Falle abradieren die Zähne massiv und die Schäden
am Zahnhalteapparat sind gering oder nicht vorhanden. Zwischen diesen beiden
Extremen gibt es zahllose Mosaike in allen Variationen.
|
|
|
Das ist das klinische Bild des anderen
Extremfalles mit wenig resistenter, weicher Zahnsubstanz, die bei
Ausübung schlechter Gewohnheiten stark abradiert, bei ausgesprochen
resistentem Parodontium. |
Typisch in dem Fall der vorgestellten Patientin war auch,
dass sie auf ihr Problem erstmalig nach einer Schwangerschaft aufmerksam wurde.
Wir wissen ja alle, dass eine Schwangerschaft aufgrund der hormonellen
Überschwemmung mit der Folge von Ödemneigung der Schleimhäute eine Stresssituation für das
Parodont ist und kennen den Spruch des Volksmundes: "Jedes Kind kostet
einen Zahn!" Auch hier hat der Volksmund Recht. In frühen Zeiten, als die
Zusammenhänge zwischen schlechter Mundhygiene und Parodontitis noch nicht so
bekannt waren, haben die Frauen sicher noch viel mehr unter Parodontitis gelitten
als heute. Das Leben war auch nicht einfach und gerade die einfachen
Leute mussten sich "durchbeißen". Die Parodontitis ist dann in der
Schwangerschaft regelmäßig massiv exazerbiert. Wenn die werdenden Mütter beim Pressen in der Austreibungsphase des Geburtsvorganges "die Zähne
zusammengebissen haben" haben sicher nicht wenige, bei denen die
Parodontitis mit hohen Lockerungsgraden bereits fortgeschritten war,
anschließend den einen oder anderen Zahn ausgespuckt.
Diejenigen, die die überragende Rolle, die die
Ausübung schlechter Gewohnheiten bei der häufig als therapieresistent
eingestuften Parodontitis spielt, nicht sehen wollen oder einsehen können,
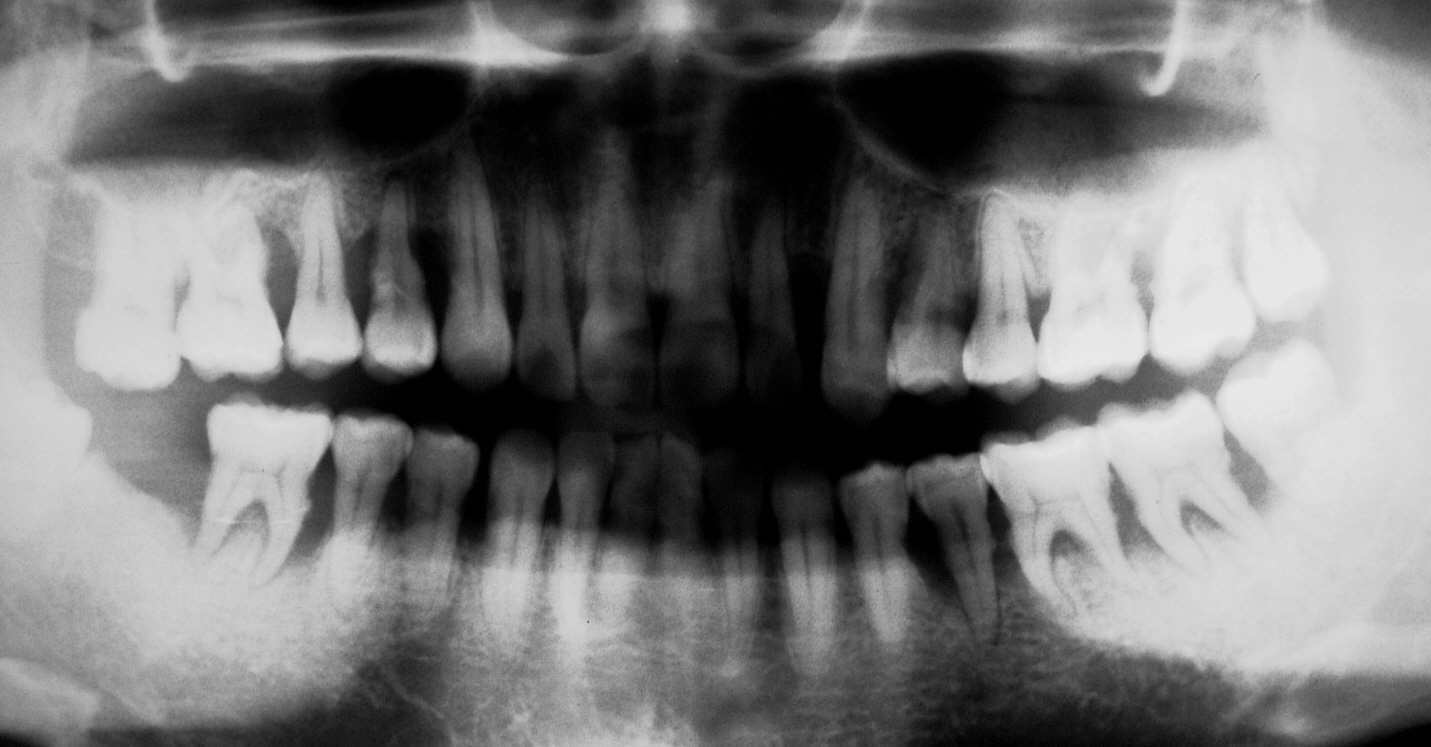
mögen sich den folgenden Fall einer ebenfalls noch sehr jungen Patientin
anschauen. Solche fortgeschrittenen Fälle von "agressiver"
Parodontitis in solch jungen Gebissen sieht man nur bei extremen Bruxern. Auch
hier fällt wieder die extreme Diskrepanz zwischen der hervorragenden Qualität
der Zahnsubstanz (keine Füllungen) und der schlechten Qualität des
Zahnhalteapparates (extremer Knochenabbau) auf. Schauen Sie einmal auf den Zahn
17. Das ist der einzige Zahn in diesem Gebiss, der außer Okklusion steht,
weshalb er sich bereits verlängert hat. Es ist aber auch der einzige Zahn, der
nicht mehr als einen altersentsprechenden Knochenabbau aufweist.
|
|

|
Auch in diesem Fall kann man genau wie im oben
beschriebenen mit "einem Blick" auf das Röntgenbild mit an Sicherheit
grenzender Wahrscheinlichkeit aussagen, dass hier weniger die Parodontitis
agressiv ist als vielmehr der Umgang der Patientin mit den eigenen Zähnen.
Nächster Fall
zurück/back
Home



